Диабетическая стопа – это комплекс патологических изменений тканей стопы, развивающийся как позднее осложнение сахарного диабета.
В результате длительного повышенного содержания глюкозы в крови страдают нервы, идущие к стопам, сосуды крупного и мелкого калибра, обеспечивающие питание ног.
Это приводит к нарушению нормального строения и функционирования всех тканей (кожи, мышц, костей) дистальных отделов ног, что делает их «легкой добычей» для инфекции: развиваются язвы, некрозы, флегмоны, разрушение глубоких тканей.
Поздно начатое лечение диабетической стопы может привести к необходимости ее ампутации и последующей инвалидизации человека.
Причины диабетической стопы
Развивается заболевание только вследствие сахарного диабета, причинами которого являются как генетическая предрасположенность, так и заболевания, ведущие к ожирению.
Повышенный в течение длительного времени уровень в крови глюкозы (или из-за недостатка инсулина, или из-за отсутствия его «восприятия» клетками) преобразует стенки крупных и мелких сосудов.
Стопа страдает больше, так как артерии, идущие к ней, отдают ей кровь под меньшим давлением (то есть ткань получает кислорода меньше), а венам труднее отнести отработанные метаболиты – из-за удаленности от сердца и работы против силы тяжести.
В результате – плохое кровоснабжение тканей, что приводит:
- к более легкой их травматизации (даже небольшой камень, попав в обувь, может стать причиной язвы или флегмоны)
- замедленной их «очистке» и регенерации при попадании инфекции.
Повышенная концентрация глюкозы действует также и на нервные окончания. В результате страдает болевая и температурная чувствительность, и человек не ощущает, как обжегся, натер или порезал стопу, подверг ее действию низкой температуры.
Высокое содержание глюкозы, развивающееся при сахарном диабете, отрицательно также влияет и на иммунную защиту – местную и общую. В результате человек становится более подверженным бактериальным и грибковым инфекциям.
Все три фактора – нарушение нормального кровоснабжения, иннервации и иммунной защиты – и приводят к тому, что:
- 1) На «ослабленных» тканях стопы почти все время находятся патогенные микроорганизмы;
- 2) Часто возникает нарушение целостности тканей, которые, по причине того, что их не заметили, вовремя не обрабатываются антисептиками;
- 3) Инфекция быстро попадает в образованные микро- и макротрещины;
- 4) Заживление происходит очень длительное время, для этого нужна медицинская помощь;
- 5) Отмечается тенденция к распространению гнойно-воспалительного и некротического процесса вдоль и вглубь тканей.
Риск развития диабетической стопы увеличивается при таких состояниях:
- заболевания сосудов ног: облитерирующий эндартериит, ангииты, васкулиты различной этиологии; варикозная болезнь.
- «стаж» диабета более 10 лет.
- костные патологии стопы: плоскостопие, варусная или вальгусная деформация, артриты суставов пальцев.
- курение.
- неадекватно подобранная обувь, которая будет приводить к травматизации стопы.
Врачи подчеркивают важность раннего выявления и лечения диабетической стопы, чтобы избежать серьезных осложнений. На начальной стадии заболевания пациенты могут заметить покраснение, отечность и незначительные изменения кожи на стопах. Эти симптомы часто игнорируются, что может привести к более серьезным последствиям. Специалисты рекомендуют регулярно проверять состояние ног, особенно у людей с диабетом, так как своевременное обращение к врачу может предотвратить развитие язв и гангрены. Лечение включает в себя контроль уровня сахара в крови, применение специальных кремов и, в некоторых случаях, физиотерапию. Важно также носить удобную обувь и избегать травм. Врачи настоятельно советуют не откладывать визит к специалисту при первых признаках заболевания, чтобы сохранить здоровье и предотвратить инвалидизацию.

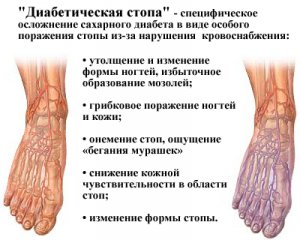
Симптомы диабетической стопы
Диабетическая стопа, характерные симптомы которой будет зависеть от формы заболевания и других факторов.
И так, в зависимости от характера происходящих в стопе нарушений, выделяют три основных формы развития недуга:
- 1) Смешанная форма – когда присутствуют признаки обоих вышеуказанных видов заболевания.
- 2) Нейропатическая – в этом случае преобладающим является поражение нервной ткани. Это проявляется ощущением ползающих мурашек, жжения или покалывания, онемения, жара или охлаждения. Кожа теплая и сухая. Пульс на артериях определяется, но рефлексы и чувствительность снижены. Наблюдается деформация суставов. Часто образуются язвы, из которых выделяется обильное количество жидкости.
- 3) Ишемическая форма – преимущественно страдают крупные или мелкие сосуды. Это проявляется болью в стопе, постепенно развивающейся мышечной слабостью, когда в итоге стопа перестает нормально двигаться, что проявляется хромотой. Кожа стопы становится бледной, холодной, на ней появляются участки, в которых кожа окрашена сильнее. Пульсацию артерий стопы определить трудно. Раны долго не заживают; появляются мозоли на лодыжке, «косточке» на I и V пальцах. Исходом этой формы является сухая гангрена пальца (пальцев) или всей стопы.
Первые признаки
У женщин и мужчин, первыми признаками болезни обычно являются – покалывание в стопе, «мурашки», бегающие по коже ног, а также онемение стоп, которые отмечает человек, больной сахарным диабетом.
Также в начальной стадии можно заметить один из следующих признаков первыми:
- долго не заживают даже мелкие повреждения кожных покровов, есть возможность нагноения;
- грибковые заболевания кожи стопы или ногтей (см. как лечить грибок стопы);
- участки омозолелостей на большом пальце стопы, между фалангами;
- деформация суставов и пальцев стопы;
- мокнущие язвы;
- трещины на пятках.
Диабетическая стопа — это серьезное осложнение, возникающее у людей с диабетом, которое требует особого внимания. На ранних стадиях симптомы могут быть незаметными, однако важно обращать внимание на изменения в состоянии ног: покраснение, отеки, а также появление трещин и язв. Многие пациенты делятся своими историями о том, как своевременное обращение к врачу помогло предотвратить более серьезные проблемы. Лечение включает в себя контроль уровня сахара в крови, регулярный осмотр стоп и применение специальных средств для ухода за кожей. Фотографии, демонстрирующие начальные стадии заболевания, служат напоминанием о важности профилактики. Люди отмечают, что осведомленность о диабетической стопе и ее симптомах может спасти здоровье и предотвратить тяжелые последствия.

Диагностика
И терапия, и постановка диагноза выполняются такими врачами:
- диабетолог (эндокринолог);
- хирурги: общий и сосудистый;
- невропатолог;
- врач-подолог.
Диагностика болезни заключается в следующих моментах:
- 1) Опрос пациента: врач уточняет, имеется ли у человека диабет, какой его тип, сколько лет он болеет, чем лечится, «привычные» уровни глюкозы крови.
- 2) Осмотр стоп, определение на них пульса, зондирование раны (язвы) с целью определения ее глубины. Если определяется гнойное отделяемое, некроз или края раны имеют измененный характер, проводится ее обработка. Это выполняют сосудистый хирург, общий хирург.
- 3) В крови определяется уровень глюкозы.
- 4) Для оценки степени тяжести воспаления назначается общий анализ крови.
- 5) Также проводится исследование гликированного гемоглобина, холестерина и жировых фракций. В моче определяются кетоновые тела, глюкоза и белок.
- 6) При подозрении на вовлечение в патологический процесс кости выполняется рентгенография стопы.
- 7) Для оценки состояния сосудов, снабжающих стопу кровью, производятся: допплерография сосудов, КТ-ангиография или рентгеноконтрастная ангиография.
- 8) Проводится посев раневого отделяемого на питательные среды, с целью определения микроба и его чувствительности к антибактериальным средствам.
Лечение диабетической стопы
В первую очередь, для правильного лечение диабетической стопы старайтесь придерживаться следующих рекомендаций, чтобы избежать осложнений.
- 1) Нормализации и дальнейшего контроля уровня глюкозы в крови. При 2 типе больного переводят на прием инсулина, при типе 1 – пересматривается его дозировка.
- 2) При нейропатической форме заболевания стопе нужно обеспечить покой. При ишемической – ортопед выписывает рецепт на изготовление специальной обуви, цель которой – разгрузить стопу.
- 3) Производится хирургическая обработка раны, при необходимости – ее дренирование. Вторым этапом хирургического лечения при ишемической форме заболевания становятся операции, направленные на восстановление проходимости сосуда. Так, производится стентирование, эндоваскулярная дилатация, шунтирование, артериализация вен, удаление тромбов и эмболов. После заживания раневого дефекта может проводиться его пластика участком собственной кожи.
- 4) Назначается антибактериальная терапия: вначале применяются препараты широкого спектра, затем, после получения результатов бактериологического исследования, их назначение пересматривается.
- 5) Проводится медикаментозная нормализация артериального давления.
- 6) Проводится гипербарическая оксигенация: насыщение тканей кислородом, подаваемым под повышенным давлением.
- 7) Назначаются медикаменты, направленные на нормализацию в крови липидов и холестерина (статины, фибраты).
Из медикаментов назначаются также:
- препараты липоевой кислоты («Берлитион», «Диалипон»);
- спазмолитики («Но-шпа», «Папаверин») с целью расширения сосудов;
- препараты, уменьшающие риск осаждения тромбов на стенках сосудов («Курантил», «Трентал»);
- препараты, улучшающие микроциркуляцию в ишемизированных тканях («Актовегин»);
- витамины B-группы («Нейрорубин», «Мильгамма»).
Если имеется гнойное расплавление костей, или уровень кровоснабжения тканей снижен до критических цифр, или диагностирована гангрена, приходится прибегать к ампутации конечности выше уровня некроза/остеомиелита.

Прогноз и профилактика
Профилактика заболевания заключается в соблюдении таких правил:
- контроль уровня глюкозы и гликированного гемоглобина в крови;
- посещение «Школы диабетиков» или «Диабетическая стопа»;
- ношение удобной обуви, не узкой, не резиновой и не открытой, с каблуком не более 4 см;
- отказ от использования травмирующих предметов для ухода за стопой;
- соблюдение гигиенических мероприятий;
- выполнение педикюра только в домашних условиях, обрезая ногти без закругления уголков;
- ежедневно выполнять массаж, гимнастику для стоп;
- обрабатывать сухую кожу стоп кремами, подобранными врачом;
- лечение нейро- и ангиопатии курсами;
- лечение грибковых поражений стопы.
Раны, возникающие на стопе при сахарном диабете, плохо поддаются лечению. Если развилась язва стопы, то вероятность того, что человеку необходимо будет провести ампутацию, составляет 10-25%, что приведет к инвалидности или другим осложнениям.
Особенно серьезен прогноз при развитии диабетической стопы у пожилых людей, у лиц, страдающих заболеваниями сосудов нижних конечностей, при длительном существовании основного заболевания.
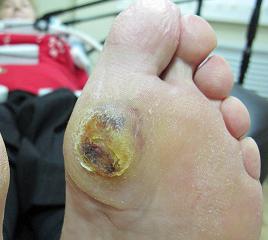
Как выглядит диабетическая стопа в начале?
Как выглядит диабетическая стопа в начале? Первые признаки диабетической стопы – утолщения кожи. Затем возникают такие симптомы как мозоли, появляются трещины на коже, уменьшается чувствительность. Позже появляются покраснения, язвы, некроз.
Как узнать, что у тебя диабетическая стопа?
Мозоли, раны на ногах, изменение цвета кожи, повышенная потливость стоп, красные прожилки, «кляксы» на коже, утолщение ногтевых пластин, изменение их формы и цвета, микоз стоп — грибок на ногах, боль, покалывание, жжение в стопах, выпадение волос на стопах и голенях,
Как болят стопы при диабете?
Именно поэтому повышается риск незамеченной травмы стоп, и провоцируется развитие синдрома диабетической стопы. Возникают болевые ощущения на не болевые раздражители, онемение (по типу “носков” и/или “чулок”), покалывания, зябкость и/или чувство жара в ногах. Боли могут быть колющими, жгущими, острыми.
Как остановить развитие диабетической стопы?
Как затормозить развитие синдрома диабетической стопы Замедлить прогрессирование синдрома помогает: Ежедневный осмотр ног. По вечерам нужно осматривать ноги с помощью зеркала, уделяя особое внимание коже пальцев сверху (там часто давит обувь) подошве стопы и большого пальца, пятке.
Советы
СОВЕТ №1
Регулярно проверяйте свои ноги. Осматривайте стопы на наличие трещин, покраснений или других изменений. Это поможет выявить проблемы на ранней стадии и предотвратить развитие диабетической стопы.
СОВЕТ №2
Поддерживайте уровень сахара в крови в пределах нормы. Контроль гликемии является ключевым фактором в профилактике осложнений, связанных с диабетом, включая диабетическую стопу.
СОВЕТ №3
Выбирайте удобную обувь. Носите обувь, которая хорошо подходит по размеру и не натирает ноги. Это поможет избежать образования мозолей и других повреждений кожи.
СОВЕТ №4
Обратитесь к врачу при первых признаках проблем. Если вы заметили изменения на стопах или испытываете дискомфорт, не откладывайте визит к специалисту. Раннее вмешательство может предотвратить серьезные осложнения.